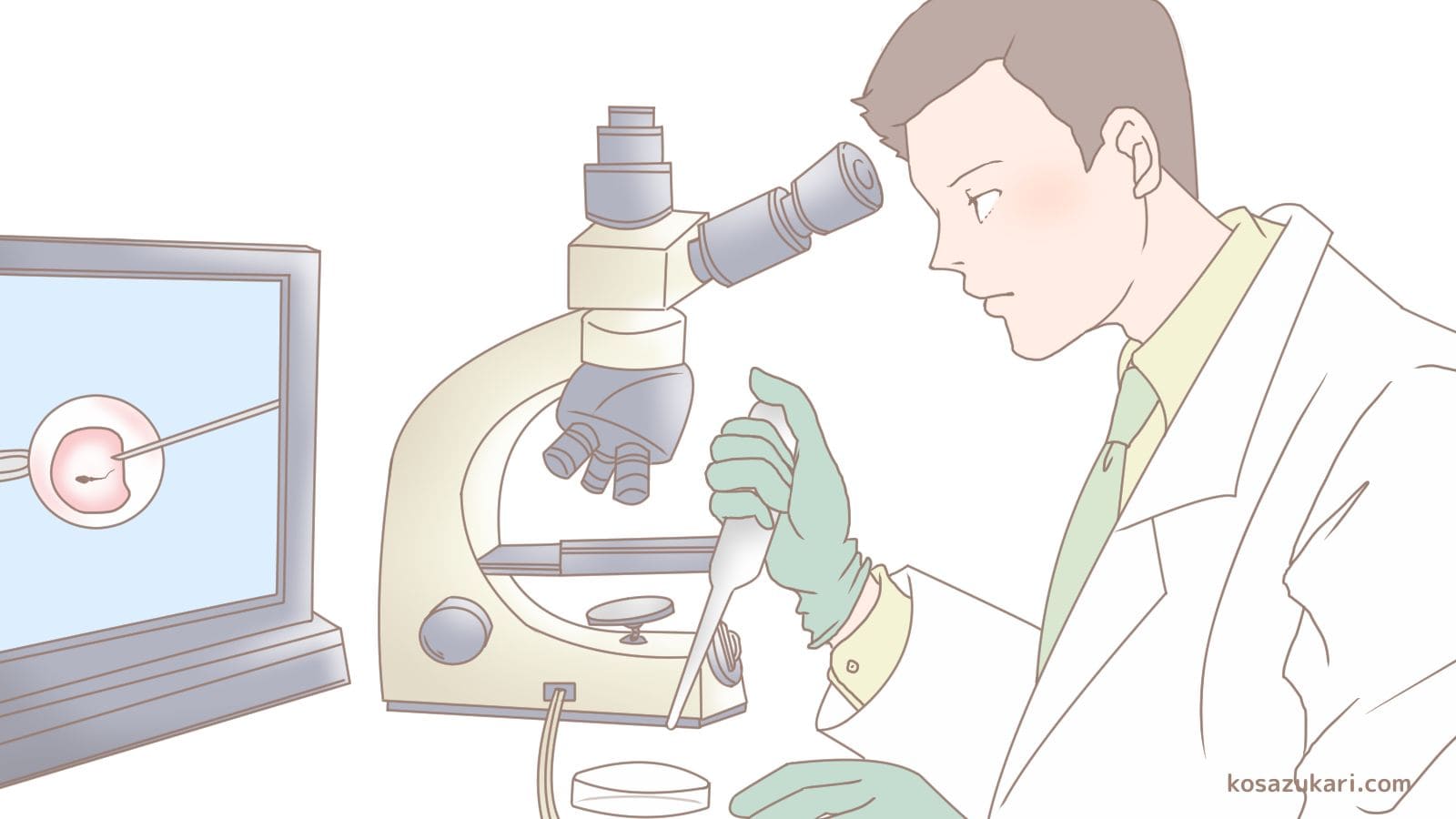
体外受精は、自然な妊娠が難しい場合に選択される不妊治療の一つです。体外受精の基礎知識とその具体的なステップについて詳しく解説します。 不妊に悩む人々にとって、この情報が治療の選択の参考になれば幸いです。
体外受精とは?
体外受精は、不妊治療の中でも広く行われている方法の一つです。 卵管や子宮に何らかの問題があり、自然妊娠が難しいカップルにとって、妊娠へのステップになります。概要について説明します。
体外受精の仕組み
体外受精とは、体外で精子と卵子を受精させ、培養した胚(受精卵)を子宮内に戻し、妊娠を目指す治療法です。体外受精には、体外受精(IVF)と顕微授精(ICSI)の2つの方法があります。体外受精は、精液から良好な精子のみを回収し、卵子に振りかけるようにして受精させる方法です。顕微授精は、顕微鏡を用いて良好な精子を1本選び、卵子に注入することで受精させる方法です。
体外受精の歴史
体外受精は、1978年にイギリスで成功しました。その後、成功率が向上し、様々な症例に対応できるようになりました。
日本では1983年に初の体外受精による出産が成功し、それ以降多くの不妊カップルに希望を提供し続けています。
体外受精の成功率
体外受精の成功率は、患者の年齢、精子や精子の質、原因となる不妊の種類、医療機関の技術などにより異なります。一般的に、若い年齢ほど成功率が高く、30代後半から40代以降では妊娠率が低下する傾向があります。
体外受精が適用されるケース
体外受精は、卵管性不妊、子宮内膜症、男性不妊など、通常の治療では妊娠が難しい場合に適用されます。また、原因不明不妊症の場合も、タイミング療法や人工授精を何度行っても妊娠に至らない場合は、体外受精を検討することが推奨されます。具体的なケースは以下の通りです。
- 卵管狭窄や卵管閉塞がある場合
- 重症の子宮内膜症により排卵が妨げられたり、卵巣周囲の癒着により排卵された卵子のピックアップが妨げられたりする場合
- クラミジア感染や淋菌などの感染症により卵管の中や周囲の炎症により卵管周囲が癒着を起こし、卵管による卵子のピックアップを妨げられたりする場合
- 子宮奇形や子宮筋腫など子宮に問題がある場合
- 男性側に精子の数が少ない、運動率が悪いなどの問題がある場合
- 免疫性不妊症の場合
- 原因不明不妊症で、タイミング療法や人工授精を何度行っても妊娠に至らない場合
体外受精のプロセス
体外受精は、複数の段階を経て行われる治療です。カウンセリングから始まり、卵子・卵子の採取、受精、胚培養、そして胚移植と続きます。各ステップには詳細な管理が必要であり、患者にとっても医療従事者にとっても非常に重要なプロセスです。
① 準備段階
体外受精を始める前に、医師とのカウンセリングで治療方法や費用、リスクなどを確認します。その後、血液検査や超音波検査などの検査を行い、体外受精に適しているかどうかを判断します。
② 卵子採取と精子採取
卵子と精子の採取は、体外受精に関しては欠かせないステップです。
- 卵子採取
体外受精では、まず排卵誘発剤を用いて卵巣を刺激し、複数の卵胞を育てます。卵胞が十分に成長したら、経腟超音波ガイド下に針を用いて卵巣から卵子を採取します。採卵は、静脈麻酔下で行われるため、痛みを感じることはほとんどありません。
- 精子採取
採卵日に、男性は病院で精液を採取するか、自宅で採取して持参します。あらかじめ凍結保存しておいた精子を使うことも可能です。採取された精液は、洗浄・濃縮などの処理を行い、運動良好精子を回収します。
受精と培養
- 受精
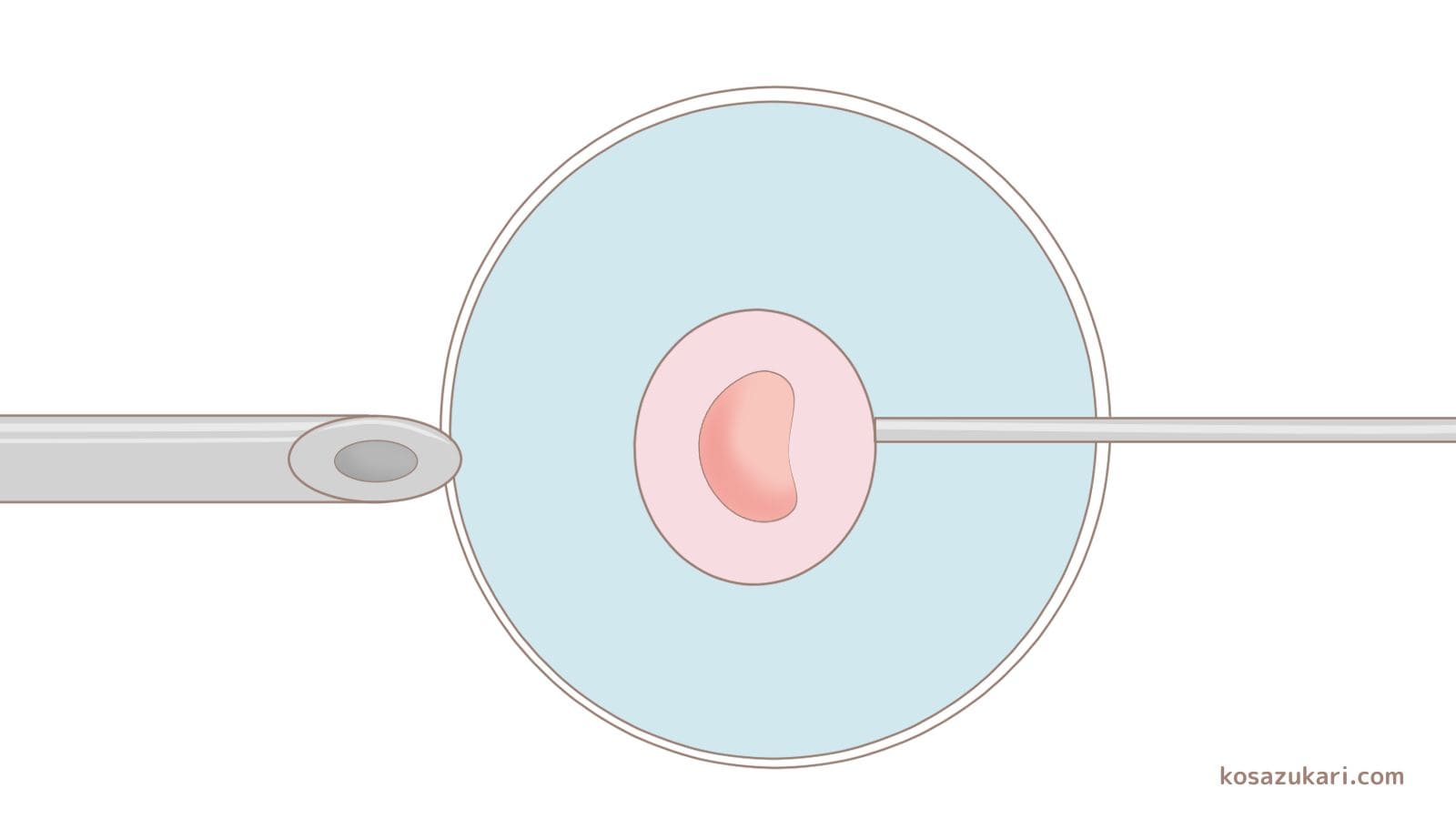
採取した卵子と精子を体外で受精させます。受精方法は、体外受精と顕微授精の2種類があります。体外受精は、シャーレの中の卵子に精子を振りかけ、自然に受精することを待つ方法です。顕微授精は、顕微鏡で観察しながら良好な精子を選び、細い針を使って卵子の中に直接注入する方法です。
- 培養
受精卵は、培養液の中で数日間培養されます。胚盤胞と呼ばれる着床直前の段階まで培養を行うことで、より妊娠率が高くなるとされています。培養中は、タイムラプスインキュベーターを用いて、胚の発育の様子を継続的に観察することができます。
胚移植と着床
- 胚移植
培養した胚を子宮内に戻すことを胚移植といいます。胚移植は、カテーテルを用いて行われ、痛みはほとんどありません。新鮮胚移植と凍結胚移植の2種類があり、新鮮胚移植は採卵した周期に胚移植を行う方法、凍結胚移植は胚を凍結保存し、別の周期に胚移植を行う方法です。凍結胚移植の方が、妊娠率が高く、流産率は低いとされています。
- 着床
胚移植後、胚が子宮内膜に着床することを着床といいます。着床を助けるために、黄体ホルモン剤を内服または腟坐薬で使用することがあります。着床すると妊娠が成立します。
体外受精にかかる費用
受精には高額な費用がかかることが多く、保険適用や助成制度を活用して費用を考える方法が注目されています。
一般的な費用の見積もり
体外受精の費用は、医療機関や治療内容によって異なりますが、一般的には1周期あたり30万〜50万円程度かかるとされています。2022年4月からは保険適用となり、自己負担額は軽減されています。
医療保険の適用範囲
2022年4月より、体外受精などの不妊治療が保険適用となりました。ただし、適用には一定の条件があり、年齢制限や回数制限があります。また、保険適用となる治療内容にも制限があります。保険適用となる具体的な治療内容は、厚生労働省のホームページなどで確認できます。
助成制度について
体外受精などの不妊治療には、国や自治体による助成制度があります。助成制度の内容や金額は、居住する地域によって異なります。
費用を抑える方法
保険適用や助成制度を利用することで、体外受精の費用を抑えることができます。また、医療機関によっては、独自の割引制度を設けている場合もあります。

体外受精のリスクと課題
体外受精には、身体的・精神的な負荷や健康リスク、さらには多胎妊娠のリスクも含まれます。 リスクを正しく、正しい準備とフォローアップを行うことが治療の鍵となります。
健康リスクについて
体外受精に伴う健康リスクとして、卵巣過剰刺激症候群(OHSS)や感染症、出血などが挙げられます。OHSSは、排卵誘発剤の使用により卵巣が腫れ、腹痛や吐き気、呼吸困難などの症状を引き起こすことがあります。重症化すると、血栓症や腎不全などの合併症を引き起こす可能性もあります。
精神的・身体的負担
体外受精は、ホルモン注射や採卵、移植などの治療を繰り返し行うため、精神的・身体的負担が大きくなります。治療期間が長引くことや、妊娠に至らないことによる不安やストレスを感じる人も少なくありません。
多胎妊娠の可能性
体外受精では、複数の胚を移植することがあるため、多胎妊娠の可能性があります。多胎妊娠は、早産や低出生体重児のリスクが高くなるため、注意が必要です。日本では、多胎妊娠を防止するため、移植する胚の数は原則として1個とされています。
体外受精での成功体験
まとめ
体外受精は何らかの理由で自然妊娠が難しいカップルにとって、妊娠のチャンスを高めることができる生殖補助医療技術です。保険適用にもなり、比較的チャレンジしやすくなりましたが、そのステップや心身への影響をしっかり理解して取り組むことが大切です。パートナーや医師としっかりコミュニケーションをとり安心して治療を行っていきましょう。
助産師より

体外受精の方法や流れ、経験談などの情報が増えたことにより、不妊治療クリニックの受診のハードルは以前より下がってきて、体外受精で妊娠や出産ができるカップルも増えてきました。ただし、体外受精は使用する薬、方法、スケジュール、副作用もカップルによって本当に様々です。「自分達の場合は何が最善なのか?」を知ることが大切です。これは、治療を進めながらわかることも多いものです。不妊が心配なカップルは一度、受診をして今の状況を確認してみましょう。不妊治療を開始すると生活スケジュールにも大きな変化が出てきますので、パートナーとも協力しながら安心して行えると良いですね。