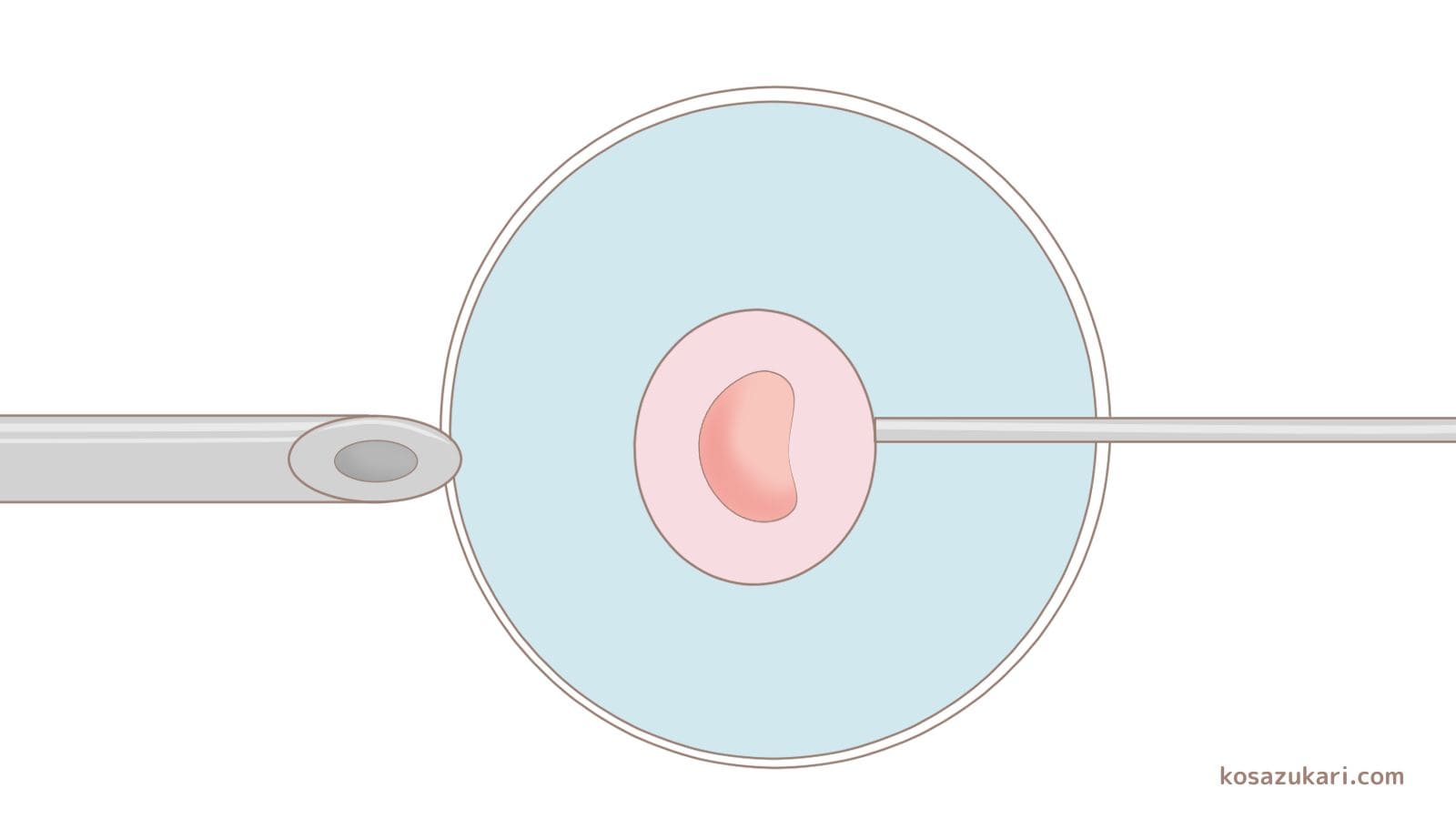
生殖医療技術が進歩し、着床前診断やスクリーニングは進んできています。着床前診断とは体外受精の際に受精卵の遺伝子・染色体を検査して、明らかに異常がない胚盤胞を移植する方法です。
着床前診断の適応と方法
主に3つの方法があります。
着床前染色体異数性診断(PGT-A)
体外受精を繰り返しても妊娠に至らなかったり、妊娠しても流産を繰り返すカップルを対象に、染色体の構造に異常のない胚を選んで移植します。体外受精の成功率を上げる目的となります。
染色体構造異常保因者に対する着床前遺伝子診断(PGT-SR)
遺伝子疾患の児が生まれる可能性のある遺伝子因子を持つカップルを対象に、疾患が発症しない胚を選んで移植します。
単一遺伝子病に対する着床前遺伝子診断(PGT-M)
単一遺伝子疾患(メンデル病)など家系内での再発を予防する目的で行われます。
着床前診断のメリット

着床前診断を受けるには
着床前診断を受けられる条件を満たしているかを医師が判断し、日本産婦人科学会から承認を得る必要があります。染色体や遺伝子検査、カウンセリングなどを経た後に日本産婦人科学会に認定を受け治療が開始されます。
着床前診断は高度な技術で精度は高いですが、倫理的な問題もあります。また、妊娠率や着床率の向上に有意差はないとも言われています。カップルがメリットやデメリットに偏ることなく理解でき、主体的に自己決定できることが大切です。

産み分けと着床前診断
着床前診断によって性別も特定されますが、前述に述べたように性別によって特定の病気のリスク因子のあるカップルが対象です。倫理的なこともあり、日本産婦人科学会では産み分け希望のみでは実施することを認めていません。

産み分け方法と赤ちゃんの障害の関係について
産み分けが赤ちゃんの障害につながるのではないかと心配する声も聞きますが、産み分けと赤ちゃんの障害の因果関係は示されていません。着床前診断の適応になるような妊娠前から赤ちゃんが特定の病気になるリスクがあったり、流産を繰り返す理由がある場合などを除き、赤ちゃんを授かった後に妊娠中に見つかる病気も多々あります。また、産まれてからわかる病気や障害もあります。

終わりに

健康な赤ちゃんを授かり産むというのは奇跡の連続であり、当たり前のことではありません。生殖補助医療技術が進歩していますが、見えぬ不安に襲われるよりも、これから産まれてくる赤ちゃんの力を信じることも大切です。