体外受精(IVF)と顕微授精(ICSI)は不妊治療の代表的な方法です。本記事では、それぞれの治療内容、リスク、費用の違いを詳しく解説し、最適な選択をするための情報を提供します。不妊治療を検討中の方、または体外受精と顕微授精の違いについて知りたい方へ、これらの治療法の特徴と適用条件について分かりやすく説明します。
体外受精(IVF)とは?
体外受精(IVF)は、卵子と精子を体外で受精させ、胚を子宮に移植する不妊治療の一つです。体外受精の各プロセス、適用条件、リスク、費用について詳しく説明します。
体外受精のプロセス
体外受精(IVF)は、複数のステップを経て行われる不妊治療法です。以下に、各ステップを詳しく説明します。
- ・卵巣刺激:ホルモン注射を使い、卵巣を刺激して複数の卵子を育てます。通常、2週間ほど続きます。この間、医師は超音波検査や血液検査で卵巣の反応を見ます。
- ・採卵:卵巣刺激が成功したら、軽い麻酔のもとで採卵を行います。超音波ガイド下で針を使って卵子を取り出す手術で、数分で終了します。回復も早く、患者への負担が少ないです。
- ・受精:採取した卵子は、パートナーや提供者の精子と体外で受精させます。受精が成功すると胚が形成されます。受精方法には従来の方法と、精子を直接卵子に注入する顕微授精(ICSI)があります。
- ・胚培養:受精後、胚は数日間培養されます。医師が最も発育の良い胚を選び、移植に備えます。培養期間中は胚の発育状況を厳密に管理します。
- ・胚移植:最後に行うのは胚移植です。選ばれた胚を細いカテーテルで子宮内に移植します。この手術は痛みが少なく、短時間で終了します。移植後、妊娠が成立するまで数週間待つことになります。
体外受精はこれらのステップを通じて、妊娠の可能性を高める治療法です。それぞれのステップが重要であり、医師との綿密なコミュニケーションが成功の鍵となります。患者一人ひとりに合った治療計画を立てることが大切です。
体外受精の適用条件
体外受精(IVF)が適用される主な条件や不妊の原因について説明します。体外受精は、以下のような状況で特に有効です。
- ・卵管障害:卵管が閉塞している場合、精子が卵子に到達できないため、体外受精が必要となります。卵管閉塞は、感染症や手術後の癒着が原因で起こることがあります。
- ・男性不妊:精子の数が少ない、運動能力が低い、形態異常が多い場合など、男性側の問題で自然妊娠が難しい場合には、体外受精が有効です。
- ・不明原因不妊:原因が特定できない不妊の場合、体外受精によって妊娠の可能性を高めることができます。
- ・子宮内膜症:子宮内膜症により卵巣や卵管が影響を受け、妊娠が難しくなる場合があります。体外受精は、このようなケースでも有効です。
- ・高齢出産:女性の年齢が上がると、卵子の質が低下し自然妊娠が難しくなります。40歳以上の女性には、体外受精が推奨されることがあります。
- ・繰り返す流産:何度も流産を経験している場合、体外受精を行うことで胚の選別が可能となり、妊娠の継続率が向上することがあります。
これらの条件に該当する場合は、体外受精を検討することが重要です。体外受精は、適用条件に合った患者に対して高い成功率を示します。医師と相談し、自分に最適な治療法を見つけることが大切です。
体外受精のリスク
体外受精(IVF)には、成功の可能性を高める一方で、いくつかのリスクと副作用も伴います。以下に、体外受精に関連する主なリスクを説明します。
・卵巣過剰刺激症候群(OHSS):卵巣を刺激するホルモン治療により、卵巣が過剰に反応し腫れることがあります。症状は軽度から重度まであり、腹痛や吐き気、体重増加などが見られます。
・多胎妊娠:体外受精では複数の胚を移植することがあり、その結果として双子や三つ子などの多胎妊娠が発生するリスクがあります。多胎妊娠は、早産や低出生体重児のリスクを伴います。
・流産:体外受精による妊娠でも、自然妊娠と同様に流産のリスクがあります。特に高齢の女性では、流産のリスクが高まります。
・感染症:採卵や胚移植の過程で、稀に感染症が発生することがあります。感染症のリスクは低いものの、適切な衛生管理が重要です。
・心理的ストレス:体外受精の過程は、精神的な負担を伴うことがあります。治療の成功不成功に対する不安や、ホルモン治療による気分の変動が原因です。
・費用負担:体外受精は高額な治療であり、経済的な負担が大きいです。治療が長期化すると、さらに費用がかかることもあります。
これらのリスクを理解し、医師と十分に話し合うことが大切です。
体外受精の費用
体外受精(IVF)の費用は多岐にわたります。以下に、各ステップの費用を簡潔にまとめます。
- ・採卵費用:手術費用や麻酔費用で、保険適用後は約2万円前後。
- ・受精および培養費用:受精卵の培養費用や胚の評価費用で、保険適用後は約3万〜5万円。
- ・胚移植費用:手術費用や術後の観察費用で、保険適用後は約3万円。
- ・その他の費用:凍結胚の保存や追加検査、再診料などで数万円。
総費用は保険適用後で約15〜20万円前後。治療が複数回必要な場合もあるため、全体の費用はさらに高くなることがあります。自治体や国の助成金制度も確認し、詳細はクリニックに問い合わせてください。
顕微授精(ICSI)とは?
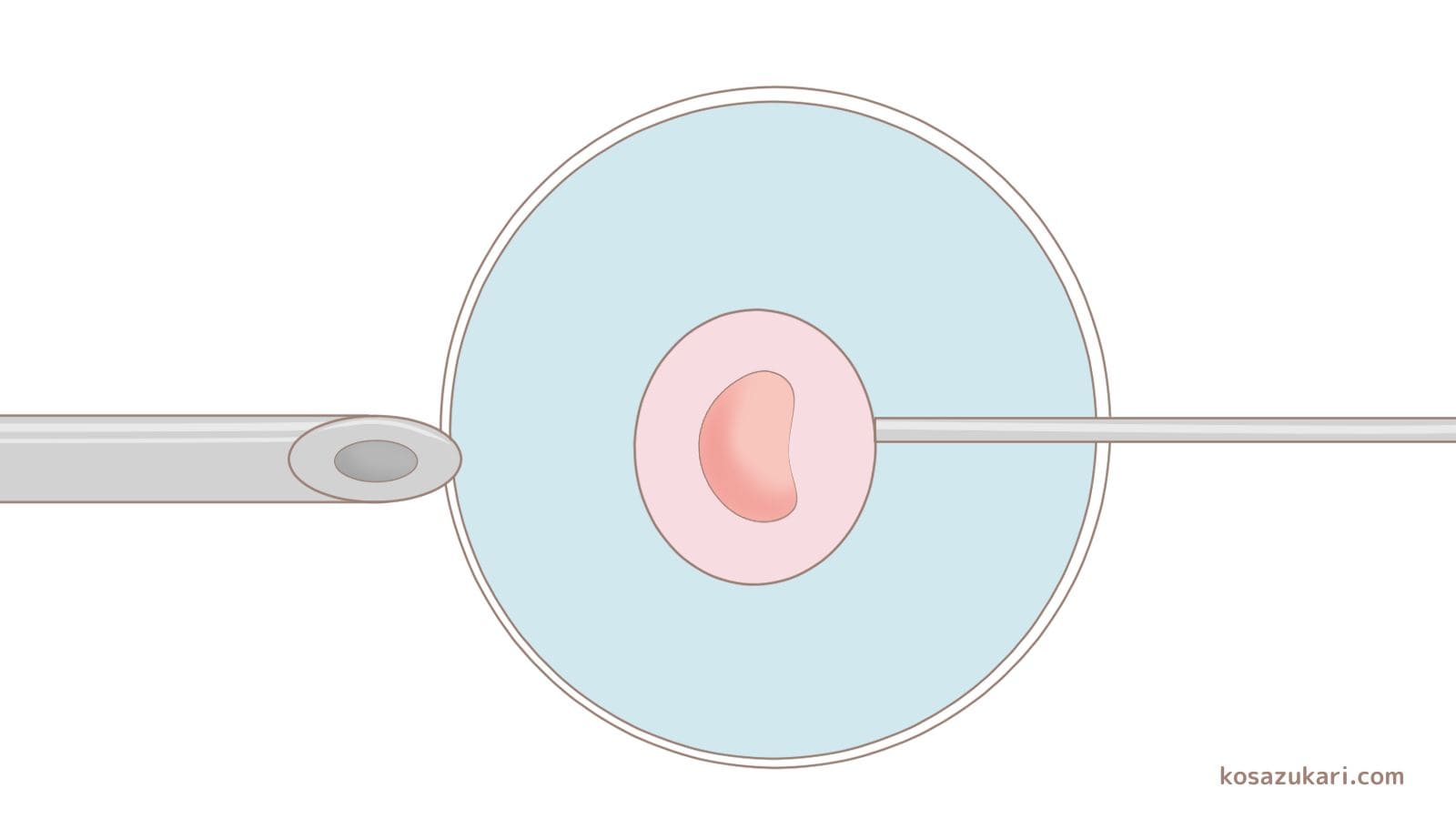
顕微授精(ICSI)は、体外受精(IVF)の一種で、精子を直接卵子に注入する方法です。顕微授精の基本的なプロセスと目的について詳しく説明します。
顕微授精のプロセス
顕微授精(ICSI)のプロセスは以下の通りです。
- ・卵巣刺激:ホルモン注射で卵巣を刺激し、複数の卵子を育てます。
- ・採卵:軽い麻酔のもとで卵巣から卵子を採取します。
- ・精子の準備:精子を洗浄し、最も運動能力の高い精子を選びます。
- ・顕微授精:精子を直接卵子に注入します。
- ・胚培養:受精した卵子を培養し、発育の良い胚を選びます。
- ・胚移植:選ばれた胚を子宮内に移植します。
顕微授精は、精子の質が低い場合や、体外受精で受精がうまくいかなかった場合に
顕微授精の適用条件
顕微授精(ICSI)は、特定の不妊原因に対して非常に効果的な治療法です。以下に、顕微授精が適用される主な条件や対象となる不妊の原因について説明します。
・男性不妊:精子の数が極端に少ない、運動能力が低い、形態に異常がある場合など、男性側の問題で自然受精が難しい場合に適用されます。ICSIは、精子の質に問題がある場合でも、受精の成功率を高めます。
・過去の体外受精失敗:従来の体外受精(IVF)で受精がうまくいかなかった場合、顕微授精が試されることがあります。ICSIでは精子を直接卵子に注入するため、受精障害を克服できます。
・精子の取得困難:精液中に精子が存在しない無精子症の場合、精巣や精巣上体から精子を直接採取し、ICSIを行うことが可能です。この方法は、特に閉塞性無精子症に有効です。
・抗精子抗体:女性の体内で精子に対する抗体が作られてしまい、精子が子宮内で活動できない場合にもICSIが効果的です。この場合、精子を直接卵子に注入することで、抗体の影響を回避します。
・原因不明の不妊:原因が特定できない不妊の場合にも、顕微授精が適用されることがあります。ICSIは、未知の原因による受精障害を乗り越えるための手段として用いられます。
・遺伝的要因:遺伝性の精子異常が疑われる場合も、ICSIが選ばれることがあります。この場合、遺伝子検査を併用して、健康な胚を選ぶことが重要です。
これらの条件に該当する場合、顕微授精は非常に効果的な選択肢となります。治療を受ける際には、医師と詳細な相談を行い、自分に最適な治療法を選ぶことが大切です。
顕微授精のリスク
顕微授精(ICSI)は高い成功率を誇る治療法ですが、いくつかのリスクと副作用も伴います。以下に主なリスクをまとめます。
- ・卵巣過剰刺激症候群(OHSS):ホルモン治療で卵巣が過剰に刺激され、腹痛や吐き気、体重増加が生じることがあります。重症の場合は入院が必要です。
- ・多胎妊娠:複数の胚を移植することで多胎妊娠のリスクが高まり、早産や低出生体重児の可能性が増えます。
- 流産:自然妊娠と同様に流産のリスクがあります。特に高齢の女性や既往歴がある場合にリスクが高まります。
- ・出生異常:一部の研究で顕微授精による出生異常のリスク増加が示唆されていますが、そのリスクは低いです。
- ・感染症:採卵や胚移植の過程で稀に感染症が発生することがあります。適切な衛生管理でリスクを最小限に抑えます。
- ・心理的ストレス:治療の過程で精神的な負担が増すことがあります。長期化する場合は心理的サポートが重要です。
これらのリスクを理解し、顕微授精を検討する際には医師と十分に話し合うことが重要です。
顕微授精の費用
顕微授精(ICSI)の費用は、体外受精(IVF)に比べて顕微授精費用の分だけ若干高額です。
顕微授精費用:精子注入:精子を卵子に直接注入するための特殊な技術費用です。保険適用後の自己負担額は3万円から5万円程度が一般的です。この部分が体外受精に比べて数万円高くなる要因です。
総費用は約20万〜となります。クリニックによって費用は違いますので詳細はお問合せください。
体外受精と顕微授精の違い
体外受精(IVF)と顕微授精(ICSI)のプロセス、成功率、費用、適用される不妊の原因には違いがあります。これらの違いについて詳しく説明します。
プロセスの違い
体外受精(IVF)と顕微授精(ICSI)のプロセスには重要な違いがあります。体外受精では、採卵後に卵子と精子を体外で混ぜて自然に受精させます。受精が成功した胚は数日間培養され、その後最も発育の良い胚を子宮に移植します。この方法は、精子の数や運動能力に問題がない場合に適しています。
一方、顕微授精では、精子を直接卵子に注入する技術が使われます。特に精子の数が少ない、運動能力が低い、または形態に異常がある場合に有効です。精子注入のステップは顕微鏡下で行われ、高度な技術が必要です。この方法により、精子が卵子に到達しにくい場合でも受精を可能にします。
成功率の違い
体外受精の成功率は、患者の年齢、健康状態、卵子と精子の質などによって大きく左右されます。一般的に、35歳以下の女性の場合、体外受精の成功率は30%から40%とされています。しかし、年齢が上がるにつれて成功率は低下します。
一方、顕微授精の成功率は、特に男性不妊の原因による場合に高くなります。精子の数や運動能力に問題がある場合でも、精子を直接卵子に注入することで受精の可能性が高まります。これは、体外受精では受精が難しい場合に有効です。
費用の違い
顕微授精では、精子を卵子に直接注入するための特殊な技術費用が加算されます。これにより、体外受精に比べて数万円高くなります。費用面では、顕微授精の方が数万円高額になります。どちらの方法が適しているかは、医師と十分に相談し、自分の状況に適した治療法を選ぶことが重要です。費用についても事前に計画を立て、安心して治療に臨むための準備を整えましょう。
適用される不妊の原因の違い
体外受精(IVF)と顕微授精(ICSI)が適用される不妊の原因には明確な違いがあります。以下に、それぞれの治療法が適用される主な不妊原因について説明します。
体外受精(IVF)
- ・卵管障害
- ・不明原因不妊
- ・軽度の男性不妊
顕微授精(ICSI)
- ・重度の男性不妊
- ・過去の体外受精失敗
- ・抗精子抗体
- ・精子の取得困難
- ・遺伝的要因
これらの条件に該当する場合、それぞれの治療法が適用されます。
どちらを選ぶべきか?
どちらが適しているかを判断するためには、いくつかのポイントを考慮する必要があります。ここでは医師のアドバイス、個々の状況、成功率と費用などの観点から、最適な治療法を選ぶための指針を提供します。
医師のアドバイス
医師は患者の具体的な不妊原因、健康状態、過去の治療歴を考慮して最適な治療法を提案します。例えば、男性不妊が原因なら顕微授精、女性の卵管が原因なら体外受精が適しています。専門的な見解を得ることで、より高い成功率を目指せます。
個々の状況に応じた選択
患者一人ひとりの状況に応じて治療法を選ぶことが大切です。年齢、健康状態、不妊の原因を考慮しましょう。若い女性や原因不明の不妊には体外受精が多く適用されますが、精子の質に問題がある場合は顕微授精が効果的です。既往症やアレルギーも選択に影響します。
成功率と費用を考慮した選択
成功率と費用を比較して治療法を選ぶことも重要です。体外受精は成功率が高く、顕微授精は精子の質が低い場合に成功率が高まります。費用面では顕微授精の方が体外受精よりも数万円高くなりますが、保険適用や助成金制度を利用して経済的負担を軽減できます。これらの要素を総合的に判断して最も適した治療法を選びましょう。
まとめ
体外受精(IVF)と顕微授精(ICSI)の違いと選び方についてまとめました。それぞれの治療法には独自の特徴があり、適用される不妊の原因や成功率、費用に違いがあります。自分に最適な治療法を選ぶためには、医師のアドバイスを基に、個々の状況や治療の目的を考慮することが重要です。正確な情報をもとに、納得のいく治療法を選び、成功への第一歩を踏み出しましょう。
参考文献)日本生殖医学会 Q12.体外受精とはどんな治療ですか?
日本生殖医学会 Q13.顕微授精とはどんな治療ですか?